Demenzpatienten sind auch für den Hausarzt immer wieder eine Herausforderung. Bringt der Demente noch einen Diabetes mit, beginnt ein Pingpong-Spiel zwischen hyperglykämer und hypoglykämer Stoffwechsellage. Wie lässt sich eine gute Diabetestherapie mit der Demenz in Einklang bringen? Blutzuckerselbstmessung, regelmäßige Medikamenteneinnahme und/oder notwendige Insulingaben, die der Patient zuvor vielleicht über Jahre selbst vornahm, können plötzlich zum Problem werden – oder sogar zum Machtkampf zwischen Arzt und Patient.
Ist es Zufall, dass so viele Menschen mit Diabetes gleichzeitig eine Demenz entwickeln? Oder gibt es dafür einen direkten Zusammenhang beziehungsweise ist es etwa umgekehrt? Welche Therapieansätze sind hier angezeigt? Betrachtet man den Diabetes als Einzelerkrankung, tritt dieser in verschiedenen Formen auf. Neben dem Typ-1-, dem Typ-2- und dem Gestationsdiabetes lassen sich pankreoprive Formen nach Pankreatitis oder Pankreasoperation und einige seltene Sonderformen feststellen.
Für alle Diabetestypen gilt:- Die Nahrungsaufnahme (Kohlenhydrate) ist ein entscheidender Faktor für den Blutzuckerspiegel und die Diabetestherapie.
- Die Abstimmung der Kohlenhydratmenge auf die Insulingabe (oder umgekehrt) ist für gute Blutzuckerwerte und das Wohlbefinden des Patienten wesentlich (Vorsicht aber vor Unterzuckerungen!).
- Bewegung senkt den Blutzucker.
- Ein schlecht eingestellter Diabetes führt zu länger anhaltenden Phasen der (latenten) Hyperglykämie, zu Schädigungen der Gefäße und infolgedessen z. B. zu Bluthochdruck und Herz-Kreislauf-Erkrankungen.
Die Demenz
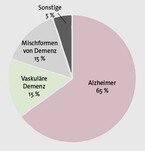
Betrachtet man die Demenz als Einzelerkrankung, tritt auch diese in verschiedenwwen Formen auf (Abb. 1). Symptome und Verlauf können unterschiedlich sein und hängen von der Demenzform ab, aber auch von der Persönlichkeit des Patienten (vgl. Tabelle). Dazu zählen:- Vergesslichkeit
- Konzentrationsprobleme
- Beeinträchtigung des Denkvermögens
- Schwierigkeiten bei alltäglichen Verrichtungen
- Sprachprobleme
- Orientierungsprobleme
- Stimmungsschwankungen
- Änderung des Verhaltens und der Persönlichkeit
Wie beeinflusst der Diabetes die Demenz?
- Mit chronischen Hyperglykämien werden toxische Prozesse und Entzündungsprozesse assoziiert, die dazu beitragen können, den "Alterungsprozess des Gehirns" zu beschleunigen.
- Akute Hyperglykämien wirken über osmotische Verschiebungen im Hirngewebe passager kognitiv beeinträchtigend.
- Unter primär degenerativen Demenzen spielt die Demenz vom Alzheimer-Typ mit einem Anteil von circa 65 % die größte Rolle. Bei dieser Demenzform sind vaskuläre Ursachen untergeordnet. Es kommt zu Veränderungen des zerebralen Glukosestoffwechsels, der Ablagerung von Beta-Amyloid und Neurofibrillen und letztlich zur Zerstörung von Neuronen. Besonders ausgeprägt ist dies im Hippocampus, einem wichtigen Areal für das Gedächtnis. Viele Zusammenhänge mit dem Diabetes sind dabei entdeckt worden, eine monokausale Ursache aber noch nicht. Der zerebrale Glukosestoffwechsel scheint schon früh bei der Alzheimer-Demenz verändert zu sein.
- Noch ist unklar, inwieweit Unterzuckerungen die Kognition und damit das Demenzrisiko verstärken (Studien zeigen allerdings Zusammenhänge).
Übergewicht und Demenz
Heute weiß man auch, dass Übergewicht das Demenzrisiko um das Ein- bis Zweifache erhöht. Damit haben Demenz und Diabetes schon zwei Risikofaktoren gemeinsam: Übergewicht und Alter.Diabetes ist außerdem zu 95 % (Typ 2a und 2b) eine Erkrankung, die aufgrund von Übergewicht und/oder dem Alter entsteht. Diese Faktoren sind auch immer eigenständige Risikofaktoren für die Entwicklung einer Demenzerkrankung.
Wie beeinflusst die Demenz den Diabetes?
- Diabetes ist stark abhängig von der Compliance des Patienten. Es ist eine Erkrankung, die eine Handlungskompetenz des Klienten voraussetzt (Selbstmanagement).
- Eine gute Blutzuckereinstellung basiert auf einem guten Zusammenspiel von Ernährung, Medikamenten (Tabletten und/oder Insulin) sowie Bewegung.
- Symptome der Demenz sind sehr kontraproduktiv für eine gute Diabeteseinstellung.
Aus diesen Kausalitäten ergibt sich die Notwendigkeit eines sehr individuellen Therapieregimes. Ein solcher Lösungsansatz richtet sich sehr stark nach dem aktuell vorliegenden Problem (das wechselnd sein kann) und den sozialen Ressourcen. Daher ist es notwendig, die Diabeteseinstellung von Menschen mit Demenz engmaschig zu beobachten und gegebenenfalls an das aktuelle kognitive Vermögen anzupassen. Darüber hinaus gibt es bei Demenzpatienten aufgrund von Bewegungsdrang und stark wechselndem Essverhalten oft Gewichtsschwankungen. Diese machen häufige Dosisanpassungen in der Insulintherapie notwendig. Demente (und deren Angehörige) benötigen deshalb eine einfache und gut handelbare Diabeteseinstellung ohne starke Schwankungen durch Hyper- und Hypoglykämien. Je nach Fortschreiten der Erkrankung sollten die Therapieziele "aufgeweicht" werden und vor allem die Symptomfreiheit im Fokus stehen. Pflegedienste und geschulte Angehörige sollte man hier explizit darauf hinweisen, dass die Insulindosis gegebenenfalls auch nach dem Essen gespritzt werden kann. Dafür ist jedoch die Verordnung eines kurzwirksamen Insulins nötig. So kann man die Insulindosis besser der schwankenden Essmenge anpassen.
Neue Messsysteme (Sensoren) vereinfachen die Glukosekontrolle für den Patienten – ohne belastende Diskussionen, gefühlte Bevormundungen und Konflikte. Ein Fortschreiten der Demenz kann aber, wie erwähnt, die Evaluierung der Therapieziele für den Diabetes erfordern.
Krankenhausaufenthalte für Menschen mit Demenz
Stationäre Aufenthalte sind für Demente häufig extreme Stresssituationen. Die Krankenhäuser wiederum sind oft nicht auf die individuellen Bedürfnisse dieser Patienten eingestellt. Krankenhauseinweisungen vermeidet man deshalb am besten. Gemeinsam mit den Angehörigen sollte der Arzt hier überlegen, ob man Insulinneueinstellungen beziehungsweise Dosisanpassungen nicht besser im ambulanten Bereich vornehmen kann. Die Übermittlung aktueller Blutzuckerwerte durch Angehörige und Pflegedienste sowie die entsprechende Anpassung – möglichst mit digitaler Unterstützung – sind hier ein guter Ansatz.
Sollte die Einstellung im ambulanten Setting nicht möglich sein, wäre eine Einweisung in ein "demenzsensibles Krankenhaus" ideal. Diese Krankenhäuser haben zum Teil speziell ausgestattete Zimmer und Stationen sowie besondere Essensangebote (z. B. Fingerfood). Auch Angehörige können dort übernachten und den Patienten etwa zu Untersuchungen begleiten. Darüber hinaus achtet das Personal darauf, dass die Kontrollen engmaschig erfolgen und der Patient möglichst schnell wieder in seine vertraute Umgebung zurückkehren kann.
Interessenkonflikte: Die Autorin hat keine deklariert
Erschienen in: Der Allgemeinarzt, 2020; 42 (7) Seite 34-37